Cause
La proctite riconosce diverse possibili cause:
- malattie infiammatorie intestinali (rettocolite ulcerosa e morbo di Crohn)
- malattie infettive, specie a trasmissione sessuale, come HIV, gonorrea, linfogranuloma venereo, herpes e sifilide ma anche tubercolosi e coliti da shigella, salmonella, campylobacter e clostridium difficile ed anche parassiti
- ischemia (rara)
- radioterapia (proctite attinica)
- trauma (prolasso, clistere, corpi estranei)
- sindrome da diversione del retto (portatori di stomia)
- ulcera solitaria del retto
- altre cause molto rare
- da causa non riconosciuta
Sintomi
I sintomi più frequenti della proctite possono essere così riassunti:
- tenesmo rettale (stimolo ad andare di corpo senza riuscire ad evacuare una quantità soddisfacente di feci)
- bruciore e dolore anale specie con la defecazione
- sanguinamento rettale
- emissioni di muco o pus dall’ano
- alterazioni dell’alvo (diarrea, stipsi)
- febbre
- sintomi uro-ginecologici (bruciore a urinare, secrezione vaginale, dolore durante i rapporti sessuali)
Diagnosi
La diagnosi si avvale innanzitutto dell’anamnesi alla ricerca dei sintomi e dei fattori di rischio, dell’esame obiettivo comprensivo dell’esplorazione rettale e della proctoscopia (visita proctologica). Alla valutazione suddetta é possibile aggiungere altri accertamenti quali il tampone rettale (esame colturale), calprotectina fecale (marcatore di infiammazione intestinale), biopsia rettale, colonscopia, esami ematici e test sierologici specifici.
Prevenzione
Gli organismi responsabili della proctite si trasmettono per via oro-fecale (attraverso il cibo e l’acqua) e per contatto sessuale. Dieta sana, accurata igiene locale e comportamento sessuale consapevole e responsabile rappresentano gli elementi principali di prevenzione.
Terapia
Il trattamento dipende dalla causa della proctite. Si tratta di un trattamento medico basato principalmente sull'uso di antibiotici e farmaci steroidei.
Il morbo di Crohn, descritto per la prima volta nel 1932, é una malattia infiammatoria intestinale cronica ricorrente. Può colpire tutto l’apparato digerente, ma in oltre la metà dei casi si localizza a livello dell’ileo specie quello terminale e a livello del colon. Interessa la parete intestinale in tutto il suo spessore ed é caratterizzato dalla formazione di afte, pseudopolipi e fistole. Il quadro clinico é molto variabile, influenzato dalla localizzazione e dalla fase della malattia. La forma acuta é comunemente caratterizzata da dolore addominale (spesso in fossa iliaca destra), febbre e diarrea, di solito acquosa, a volte ematica se interessati il colon sinistro o il retto. Nella forma cronica prevalgono invece sintomi legati al malassorbimento intestinale, l’alvo alternante e le lesioni perianali che possono precedere anche di anni la diagnosi di Crohn. Per la diagnosi ci si avvale di accertamenti ematochimici, endoscopici (colonscopia) e radiologici (ecografia intestinale, RM o TC). Le principali complicazioni sono rappresentate da stenosi, fistole e ascessi. Alcune malattie, quali soprattutto l’artrite, ma anche l’uveite e l’eritema nodoso si associano al morbo di Crohn.
Quando operare
La terapia del morbo di Crohn é innanzitutto medica, impostata da uno specialista in malattie dell’apparato digerente (gastroenterologo) possibilmente con una esperienza specifica nel trattamento delle malattie infiammatorie intestinali.
L’obiettivo della chirurgia nel morbo di Crohn non é guarire la malattia, bensì controllarne le manifestazioni e trattarne le complicazioni. Sono essenzialmente tre i casi in cui il chirurgo deve intervenire: le complicazioni croniche, le complicazioni acute ed in caso di insuccesso della terapia medica.
Le complicazioni croniche sono rappresentate da stenosi e fistole.
La stenosi é la complicazione cronica più frequente, ha tipicamente sede ileale ed é caratterizzata da una sintomatologia invalidante data da dolore e malossorbimento.
Le fistole possono essere esterne, frequentemente postoperatorie, oppure interne, soprattutto entero-enteriche (tra due tratti di piccolo intestino) ma anche entero-coliche e più raramente entero-urinarie. Le fistole esterne e quelle interne ileo-coliche ed entero-urinarie rappresentano una indicazione chirurgica assoluta. Nelle fistole interne entero-enteriche l’indicazione chirurgica invece dipende dall’estensione (se molto estese conviene non operarle) e dalle conseguenze nutrizionali.
Le complicazioni acute sono date dall’occlusione acuta del tenue, dall’ascesso, dalla perforazione con peritonite (molto rara) e dall’emorragia (eccezionale).
L’occlusione acuta meccanica, dovuta a sindrome aderenziale, é rara e richiede un intervento chirurgico urgente.
L’ostruzione cronica é invece più frequente e rappresenta generalmente un urgenza chirurgica differita ad un trattamento medico.
L’ascesso é causato da una riacutizzazione della malattia e si associa alla presenza di fistole.
La terza indicazione chirurgica é data dall’insuccesso della terapia medica, intesa come resistenza alla terapia ovvero la necessità di prolungare la terapia con cortisone a dosi molto elevate per rendere la malattia clinicamente silente. Rappresenta da un quarto a metà dei casi operati per Crohn. La scelta di operare o meno dipende da molteplici fattori tra cui la sintomatologia (frequenza, intensità e durata degli attacchi), la presenza di eventuali manifestazioni generali, la ripercussione sulla vita di relazione e naturalmente la sede di malattia.
Quando operare? In accordo con il gastroenterologo. Immediatamente solo in caso di peritonite o sepsi grave. In tutti gli altri casi, anche difronte ad un attacco acuto, é meglio procrastinare l’intervento. Aspettando almeno due o tre settimane ci si troverà ad operare probabilmente lesioni quiescenti, un intestino preparato, un paziente re-nutrito, con un miglior studio preoperatorio della malattia: condizioni che aumentano la probabilità di limitare l’estensione della resezione conducendo in ultima analisi un intervento più adeguato.
Come operare ? Come già detto, l’obiettivo della chirurgia nel morbo di Crohn é eliminare i disturbi e non guarire la malattia. Ergo si trattano solo le lesioni in fase attiva e sintomatiche eseguendo resezioni “economiche”, risparmiando intestino e mesi, preferendo eventuali stritturoplastiche (plastica in allargamento) in caso di stenosi (calibro del lume inferiore a 20 mm). Interventi più demolitivi come la colectomia totale o la proctocolectomia possono essere presi in considerazione in alcuni pazienti affetti da pancolite.
La rettocolite ulcerosa o ulcero-emorragica é una malattia infiammatoria cronica intestinale non granulomatosa che colpisce solitamente la mucosa e la sottomucosa del retto con la tendenza ad estendersi in modo continuo a monte a tutto il grosso intestino. Colpisce entrambi i sessi e tutte le età con un picco di insorgenza tra i 20 e 40 anni. La malattia é caratterizzata da alterazioni della mucosa intestinale che appare congesta e friabile con diffuse ulcerazioni, microascessi e pseudopolipi infiammatori. Nella maggior parte dei casi la rettocolite si presenta in forma remittente-recidivante alternando periodi sintomatici a periodi in cui la malattia é quiescente. Sono possibili forme croniche caratterizzate da pseudopolipi infiammatori. Le riacutizzazioni sono caratterizzate da diarrea mucopurulenta o ematica (fino a 20 scariche al giorno), tenesmo rettale, rettorragia e dolore addominale. La diagnosi é essenzialmente clinica e endoscopica accompagnata a biopsia intestinale. La terapia é principalmente medica: dieta, mesalazina, steroidi, immunosppressori.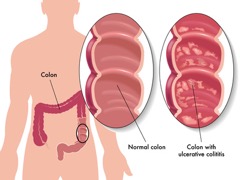
La rettocolite é una patologia di competenza gastroenterologica.
La terapia chirurgica é abitualmente riservata alle forme gravi, con complicazioni e non responsive alla terapia medica. Il trattamento curativo prevede l’asportazione totale o subtotale del grosso intestino. La proctocolectomia totale con anastomosi ileo-pouch-anale é ancora oggi considerato l’intervento di scelta dalla maggior parte dei coloproctologi.